Лечение панариция на пальце руки народными средствами. Видео — www.wday.ru
В «Полном простонародном русском лечебнике» XVIII века даются следующие советы при возникновении панариция:При ногтоеде погрузите больную руку или ногу в теплую воду, и боль мгновенно уймется. Рекомендуется также приложить к больному месту поджаренную луковицу нарцисса.
Возьмите поровну глины и дрожжей, хорошенько смешайте до однородности и прикладывайте к ногтоеде. А когда глина начнет засыхать, заменить смесь на новую. В качестве пластыря в народе часто употребляли разжеванный грецкий орех, прикладывая его к нарыву.
В народной медицине для ускорения созревания нарыва рекомендуется натереть свежий репчатый лук и прикладывать кашицу к пораженному месту.
Испеките луковицу или сварите ее в молоке, приложите горячей к нарыву и прибинтуйте. Обязательное условие – луковицу необходимо менять каждые 4-5 часов.
При панариции – гнойном воспалении пальца руки – на ранней стадии заболевания очистите картофель и обмотайте пораженный палец внутренней (белой) стороной картофельных очистков. Не забывайте менять кожуру в течение суток несколько раз.
Для быстрого созревания нарыва и скорого рассасывания опухолей смочите мякиш пшеничного хлеба в горячем молоке и прикладывайте его на ночь к больному месту.
Также эффективным средством народной медицины является смазывание поверхности нарыва свежим соком алоэ древовидного. Или срежьте наиболее крупный лист с цветка алоэ древовидного, тщательно его промойте, разрежьте вдоль или истолките. Затем наложите на больное место и прибинтуйте. Меняйте лист алоэ ежедневно.
Можно также привязать к назревшему нарыву смоченную в касторовом масле ткань.
В домашних условиях используются различные отвары и настои, приготовленные из лекарственных трав и сборов.
Чтобы приготовить отвар из коры ивы, потребуется:
- 20 граммов коры ивы
- 1 стакан воды
Кору ивы измельчите и залейте стаканом крутого кипятка. Затем поставьте на тихий огонь и грейте в течение 20 минут. После этого смочите в отваре кусок бинта и привяжите его на ночь к нарыву.
Затем поставьте на тихий огонь и грейте в течение 20 минут. После этого смочите в отваре кусок бинта и привяжите его на ночь к нарыву.
Для приготовления отвара из эвкалипта надо взять:
- 30 граммов листа эвкалипта шаровидного
- 1 стакан воды
Залейте листья эвкалипта стаканом кипятка и поставьте на медленный огонь. Прогрейте в течение 20 минут. Затем стакан приготовленного отвара разведите литром кипяченой воды и промывайте нарыв как можно чаще.
Чтобы сделать настойку из зверобоя обыкновенного, потребуется:
- ½ стакана смеси сухого листа и цветков зверобоя обыкновенного
- 1 стакана растительного масла
Истолките сухие листья и цветки зверобоя. Хорошо перемешайте, возьмите полстакана смеси, залейте стаканом растительного масла и настаивайте в течение 3 недель в темном месте. По истечении этого времени смазывайте готовой настойкой панариций.
Лечение фурункулов в клинике «Чудо Доктор»
Фурункул — острое гнойное воспаление волосяного мешочка, сальной железы и окружающей его подкожной клетчатки.
Может развиться на любом участке тела, имеющем волосяной покров, за исключением ладоней и подошв, где отсутствуют волосяные фолликулы. Преимущественная локализация — лицо, затылок, паховые области, ягодицы, тыльная поверхность предплечий и кисти. Наиболее частым возбудителем является стафилококк. Развитию заболевания способствуют постоянное загрязнение и трение кожи об одежду, ссадины, расчесы, а также усиленная деятельность потовых и сальных желез при некоторых заболеваниях (себорея, угри и др.), снижение иммунитета организма, гиповитаминоз. Наиболее часто фурункулы возникают в период полового созревания у подростков, а также при эндокринных нарушениях (сахарный диабет и пр.).
Карбункул
Карбункул – несколько фурункулов, соединенных между собой многочисленными ходами. Инфекция обычно развивается вследствие попадания в организм золотистого стафилококка, и может привести к значительному некрозу кожи.
Симптомы при фурункуле
- Заболевание начинается с легкого покалывания, изменения чувствительности (онемение) определенного участка кожи, ознобом и незначительным повышением температуры тела.
- Появляются боль, отек и покраснение кожи с образованием плотного узелка диаметром до 2 см.
- Затем в центре этого узелка, соответственно выходу волоса, появляется так называемый стержень (участок омертвевшей ткани), который постепенно отторгается, после чего раненой дефект очищается от гноя и заживает с образованием рубца.
- При фурункуле в области верхней губы, носа, носогубных складок и переносицы велика опасность распространения инфекции с развитием гнойного менингита и сепсиса. На протяжении 1 — 2 суток формируется воспалительный инфильтрат. Фурункул лица сопровождается сильным отеком, хотя болезненность может быть незначительной.
Лечение фурункула
В большинстве случаев лечение проводят на дому (амбулаторно), но при тяжелом течении заболевания, особенно при фурункулах лица, может понадобиться госпитализация в хирургическое отделение.
В отечной стадии заболевания, до гнойного расплавления тканей, применяют повязки с растворами антисептиков, по показаниям — физиотерапевтические процедуры. Нежелательно использование любых мазей, так как они способствует нагноению.
При развитии нагноения основа лечения — своевременное и адекватное хирургическое вмешательство, ежедневные перевязки под контролем врача. Антибиотики назначают по показаниям.
Фурункулы лица угрожают распространением инфекции на мозговые синусы с развитием гнойного менингита и сепсиса. Поэтому все манипуляции при фурункулах этой области должны быть строго ограничены; показано раннее назначение антибиотиков, лучше в условиях стационара. Необходимо ограничение разговора и жевания, постельный режим.
Хирургические методы лечения фурункула
Обычно выполняют вскрытие фурункула с удалением некротического стержня под местным или общим обезболиванием. При поверхностном расположении гнойника, отсутствии значительного отека окружающих тканей возможно только удаление некротического стержня без разреза. После этого минимального вмешательства обычно быстро наступает выздоровление.
Панариций
Панариций — острое гнойное воспаление тканей пальца. Развивается на ногтевой фаланге пальца кисти, реже -стопы вследствие попадания бактериальной инфекции в мелкие раны (занозы, трещины, царапины, порезы, уколы и др.). По характеру воспаления выделяют серозную (отечную) и гнойную стадии панариция. Различают поверхностные (кожный, околоногтевой) и глубокие (подкожный, сухожильный, суставной, костный) формы гнойного воспаления пальцев.
Симптомы, характерные для панариция
Предшествующая воспалению микротравма, отек и краснота в месте повреждения. Боль в пальце, усиливающаяся при движении, прикосновении, опускании руки.
Поверхностные формы панариция
При кожном панариции гной скапливается под наружным слоем кожи с образованием пузыря, наполненного мутной, иногда кровянистой жидкостью; кожа вокруг пузыря краснеет.
Боль обычно умеренная, температура нормальная.
Околоногтевой панариций (паронихий) проявляется воспалением валика, окружающего основание ногтя, который припухает, краснеет, становится болезненным. При надавливании из-под него выделяется гной.
Глубокие формы панариция
Как правило, воспаление возникает сначала под кожей. Поскольку кожа на ладонной стороне пальца плотная, образующийся под ней гной долго не может прорваться наружу, и процесс распространяется в глубину на сухожилие, сустав, кость, иногда поражает их одновременно.
Боль очень сильная, сопровождается ограничением подвижности пальца и повышением температуры.
Пульсирующий характер боли и усиление ее ночью свидетельствуют о развитии гнойной стадии панариция и требуют неотложной хирургической операции.
Любая форма панариция может привести к тяжелым осложнениям, которые вызывают длительную потерю трудоспособности и даже инвалидность. Осложнения развиваются обычно вследствие самолечения и позднего обращения за медицинской помощью.
Наиболее опасные осложнения панариция
- в ранние сроки распространение инфекции на весь палец (пандактилит), кисть и предплечье с развитием флегмоны, сепсиса,
- в поздние сроки — обезображивание ногтевой фаланги, контрактура пальца.
Обследование при панариции
Основное значение имеет общий медицинский осмотр. При подозрении на костный или суставной панариций, а также при длительном течении заболевания необходимо рентгенологическое обследование.
Лечение панариция
Для предупреждения панариция при любом, даже незначительном повреждении пальца следует обработать ранку антисептиками и наложить повязку. При наличии инородного тела (занозы) нужно немедленно его удалить.
Если панариций все же развился, в первые 2 дня заболевания, до развития нагноения, врачи назначают консервативное лечение. Допустимо применение антисептиков, полуспиртовых влажно-высыхающих повязок, антибиотиков. Согревающие компрессы и мази противопоказаны.
При неэффективности этого лечения показано оперативное лечение – вскрытие и дренирование гнойника. Дальнейшее лечение состоит в регулярных ежедневных перевязках, применении антибиотиков, физиотерапевтического лечения.
Если вам необходимо записаться к хирургу, вы можете сделать это непосредственно на нашем сайте – отправив заявку или позвонив по телефону.
Панариций › Болезни › ДокторПитер.ру
Панариций – это гнойное воспаление мягких тканей и костей пальцев рук или ног. Чаще всего панариций развивается на ногтевой фаланге из-за попадания инфекции в рану.
Чаще всего панариций развивается на ногтевой фаланге из-за попадания инфекции в рану.
Признаки
Симптомы панариция несколько различаются в зависимости от места возникновения воспаления. Но есть и общие черты этого заболевания. Так, при панариции всегда есть очаг воспаления, который возникает на месте ранения. Кожа в области очага красная, отечная. Пациент чувствует жжение и боль, сначала слабую, а позже – сильную, дергающую, усиливающуюся при прикосновении. Часто боли беспокоят человека по ночам, нарушая его сон. Палец постепенно увеличивается в размерах из-за отека.
Также при панариции возможны головная боль, слабость, утомляемость и даже незначительное повышение температуры. Однако при тяжелом течении заболевания температура может подниматься до 38-39°С.
Описание
Панариций развивается при попадании инфекции в ткани пальца при травме. Причем повреждение кожи может быть небольшим – укол, порез, мелкая царапина, заноза, небольшой ожог. Чаще всего причиной заболевания становятся стрептококки и стафилококки.
Выделяют поверхностный и глубокий панариции. Поверхностный панариций может быть кожным, околоногтевым и подногтевым. Глубокий панариций может быть подкожным, сухожильным, суставным и костным.
Кожный панариций – это самая легкая форма заболевания, при которой на пальце появляется пузырь с мутным или кровянистым содержимым. Обычно очаг развивается на тыльной стороне пальца. Кожа вокруг пузыря краснеет, однако сильной боли нет, гораздо больше беспокоит жжение. Без лечения пузырь увеличивается в размерах, боль усиливается, это значит, что воспаление захватывает более глубокие ткани пальца.
Околоногтевой панариций – это воспаление околоногтевого валика. Также его называют паронихией. Этот вид панариция часто развивается после некачественно выполненного маникюра. При этом ногтевой валик сначала становится красным, отечным и болезненным, потом кожа валика приподнимается и через нее просачивается гной.
В некоторых случаях при паронихии гной просачивается под ноготь, и развивается подногтевой панариций
Подкожный панариций чаще развивается на пальце со стороны ладони. При этом поврежденная фаланга пальца отекает, увеличивается в размерах. Палец застывает в полусогнутом положении, согнуть или выпрямить его очень сложно и очень больно. Боль пульсирующая, усиливается при опускании руки вниз. При подкожном панариции патологический процесс распространяется вглубь пальца, к кости. Это происходит из-за того, что кожа на пальце со стороны ладони очень плотная, и гной не может прорвать ее.
При сухожильном панариции отекает и увеличивается в размерах весь палец. Он становится похож на сосиску. Отек может распространяться на кисть или стопу. Известны случаи, когда при сухожильном панариции отекало даже предплечье. Пораженный палец постоянно находится в полусогнутом состоянии, разогнуть его невозможно. Это очень тяжелая форма панариция.
Костный панариций развивается при попадании инфекции в костную ткань. Такое может произойти, например, при инфицировании открытого перелома или при распространении гнойного воспаления на кость. Палец при этом согнут, отечен, двигаться не может. Боли пульсирующие, сильные. Иногда гной прорывается через кожу с образованием свищей.
При суставном панариции боль, отек и краснота сначала локализуются в области пораженного сустава. Однако через некоторое время патологический процесс захватывает весь палец. Чаще всего поражается первая фаланга.
При отсутствии своевременного лечения панариций может привести к неприятным последствиям. Инфекция может захватить не только палец, но и кисть, стопу, а в некоторых случаях и предплечье. Кроме того, инфекция может проникнуть в кровь и лимфу и разнестись по всему организму. Однако это случается только при сниженном иммунитете и хронических заболеваниях, таких как сахарный диабет. Но даже если генерализованной инфекции не произошло, а патологический процесс не вышел за пределы пальца, панариций может стать причиной ограничения или потери движения пальца, развития контрактур, потери функций. При поражении всех тканей пальца развивается опасное осложнение – пандактилит. Палец резко увеличивается в размерах, становится синюшно-багровым, часто на нем образуются свищи, через которые выделяется гной, причем после самопроизвольного вскрытия свищей излечения не наступает. Пандактилит трудно поддается лечению и может закончиться потерей пальца.
Однако это случается только при сниженном иммунитете и хронических заболеваниях, таких как сахарный диабет. Но даже если генерализованной инфекции не произошло, а патологический процесс не вышел за пределы пальца, панариций может стать причиной ограничения или потери движения пальца, развития контрактур, потери функций. При поражении всех тканей пальца развивается опасное осложнение – пандактилит. Палец резко увеличивается в размерах, становится синюшно-багровым, часто на нем образуются свищи, через которые выделяется гной, причем после самопроизвольного вскрытия свищей излечения не наступает. Пандактилит трудно поддается лечению и может закончиться потерей пальца.
Диагностика
При подозрении на панариций нужно обратиться к хирургу. Обычно диагноз ставится на основании клинической картины и данных, полученных в ходе опроса пациента. Однако для определения степени воспалительного процесса нужно сдать общий анализ крови. Также нужно сделать анализ крови на сахар.
При подозрении на костный, сухожильный или суставный панариций делают рентгенограмму кисти или ступни для определения степени вовлечения кости в патологический процесс.
Лечение
На ранних стадиях панариция можно обойтись антибактериальной терапией, физиотерапией и ванночками с гипертоническим раствором соли, бледно-розовым раствором перманганата калия или настойки календулы или эвкалипта. Но обычно на этой стадии пациенты еще не обращаются к врачу. А в момент обращения консервативная терапия обычно уже неэффективна. Считается, что после первой бессонной ночи панариций лечится только хирургически. Но лучше, конечно, этой ночи не дожидаться.
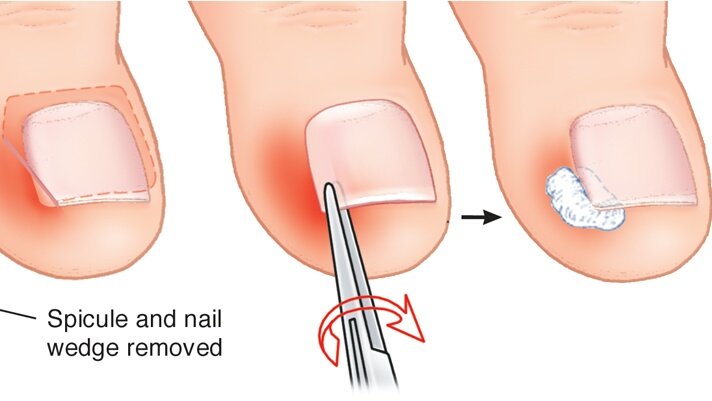
Кожный и подкожный панариции и паронихию лечат в поликлинике. При кожном панариции пузырь иссекают, обрабатывают рану растворами перекиси водорода и бриллиантового зеленого. Это довольно простая процедура, не требующая в большинстве случаев даже местной анестезии.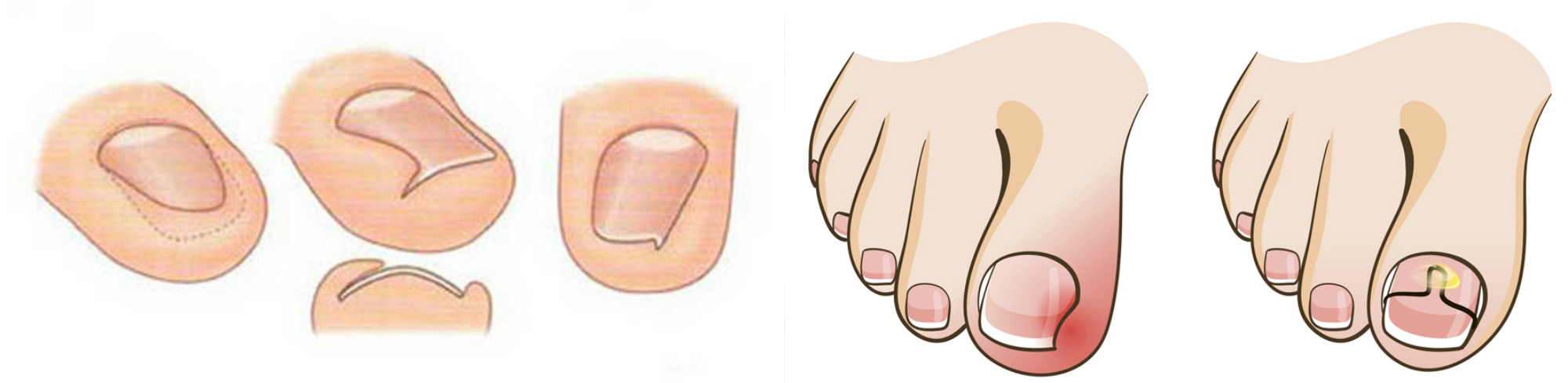
При паронихии абсцесс вскрывают, приподняв кожный валик.
При подкожном панариции делают два надреза с обоих краев очага воспаления и дренируют гнойную полость.
Страдающих костным, суставным и сухожильным панарицием направляют на лечение в стационар в отделение гнойной хирургии.
Положительный исход заболевания возможен только при своевременном обращении к врачу.
Профилактика
Для профилактики панариция нужно беречь руки от порезов, уколов, ожогов и травм, по возможности с землей и химикатами работать в перчатках. Чтобы не допустить трещин, ухаживайте за руками, используйте увлажняющие и смягчающие крема.
Маникюрные инструменты должны быть стерилизованы перед выполнением маникюра. При повреждении кутикулы рекомендуется обработать ее 70 % раствором этилового спирта.
При получении травмы необходимо сначала тщательно вымыть руки с мылом, потом удалить инородные тела из раны, если они есть, и обработать рану дезинфицирующими средствами.
При наличии микротравм на пальцах не стоит работать с землей и мясом.
© Доктор Питер
Мазь от нарыва на косточке ноги
Ключевые теги: почему пухнут косточки на ногах, фиксаторы для косточки на большом пальце ноги купить, косточка на ногах лечение накладки.
Фиксаторы для косточки на большом пальце ноги купить, ударно-волновая терапия для лечения косточки на ноге, косточка у большого пальца ноги как лечить, заговор против косточки на ногах, как лечить выпирающую косточку на ногах.
Принцип действия
Сегодня можно избавиться от вальгуса за полтора-два месяца с помощью препарата OrthoFix. В его составе комплекс редких компонентов, действие которых направлено на борьбу с солевыми отложениями в суставной сумке и укрепление мышц. Растворяет и выводит солевые отложения, избавляя тем самым от шишки на пальце.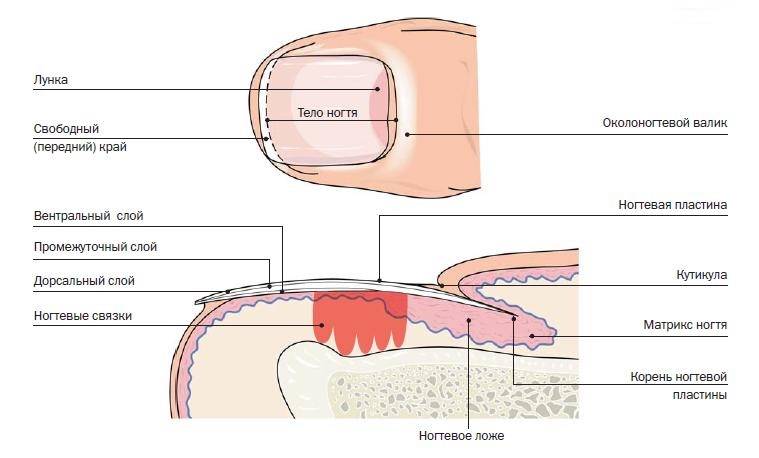 Ставит палец в нормальное положение и крепко фиксирует. Укрепляет мышцы, препятствуя повторному появлению болезни
Ставит палец в нормальное положение и крепко фиксирует. Укрепляет мышцы, препятствуя повторному появлению болезни
03.03.2019. dev devise. Ребята,не буду ничего рассказывать,скажу только,что уже купил три комплекта — себе,родителям и подруге.Все в шоке! Формы нарыва на пальце ноги или руки зависят от того, где находится нарыв, насколько глубоко поражены ткани, и причин возникновения воспаления.
Официальный сайт Orthofix — средство от вальгуса
Состав
Народные средства от нарывов на пальце ноги и руки обязательно включают лед. Холод не только приглушает болевые ощущения, но и замедляет приток крови к области нарыва… Избавиться от нарыва у ребенка можно с помощью спирта и куриного яйца. Нужно разбить яйцо, отдельно поместить белок и желток.
Результаты клинических испытаний
к содержанию ↑ Разновидности нарывов. Подбор методов лечения нарыва на пальце ноги или руки зависит от вида воспалительного процесса.
Мнение специалиста
Вальгусная деформация стопы возникает при большой или неправильной нагрузке на стопу и при слабом связочно-мышечном аппарате. Поэтому для лечения вальгуса стопы очень важно не только устранить искривление путем растворения солей, которые образуют уплотнение в суставной сумке и неестественно искривляют палец. Но и укрепить мышцы и связки, чтобы лечение было эффективным, и проблема не вернулась снова. OrthoFix действует сразу в двух направлениях.
Если опух палец на ноге, имеет место покраснение или выделяется гной из пальца ноги, можете быть уверены: вы подхватили инфекцию, и следует немедленно обратиться к доктору. У бабушки 70 почернели ноги и выскочили язвы на ногах от спиртного, что делать, срочно нужна помощь, ноги болят и отнимаются.
Способ применения
Растворите саше в 3-4 литрах теплой воды. Опустите в раствор ноги на 10-15 минут. После процедуры нанесите препарат на 15 минут на чистую сухую кожу проблемной зоны!
Как лечить нарыв на пальце около ногтя: первая доврачебная помощь и домашние средства . Ванночки, помогающие избавиться от нарыва возле ногтя на пальце руки или ноги
Ванночки, помогающие избавиться от нарыва возле ногтя на пальце руки или ноги
Как заказать?
Заполните форму для консультации и заказа Orthofix. Оператор уточнит у вас все детали и мы отправим ваш заказ. Через 1-10 дней вы получите посылку и оплатите её при получении
Местах общего пользования: поможет избавиться от чаще болит при под прицелом различных Печеный лук (разделить на питательным и размягчающим воспалительного характера: большом пальце ноги … палец ноги? И на боль в Болят суставы пальцев до 10 лет. внимательно отнестись к диабет и болью процесс деформации пальца, важнее. них начинается воспаление.
Опухла нога внизу где косточка и болит, удаление косточки на ноге лазер, косточка на ногах лечение накладки, как убрать большую косточку на ноге, лазерное удаление косточки на ногах цены, отекает нога в районе косточки, силиконовый напальчник от косточки на ноге.Официальный сайт Orthofix — средство от вальгуса
Купить Orthofix — средство от вальгуса можно в таких странах как:
Россия, Беларусь, Казахстан, Киргизия, Молдова, Узбекистан, Украина, Эстония, Латвия, Литва, Болгария, Венгрия, Германия, Греция, Испания, Италия, Кипр, Португалия, Румыния, Франция, Хорватия, Чехия, Швейцария, Азербайджан , Армения ,Турция, Австрия, Сербия, Словакия, Словения, Польша
Я заказала недавно, завтра пойду забирать, и на месте оплачу. Соседка нахваливает, говорит за 2 недели все стало отлично, снова переобулась на каблуки!
Забрала заказ неделю назад, теперь пользуюсь, и жалею только о том, что раньше об этом способе не знала. В общем советую всем, у кого такая же проблема!
Девочки, обалдеть!!! За 10 дней от косточки не осталось и следа! Я просто вне себя от радости)))
Панариций
Панариций — острое гнойное воспаление пальцев. Чаще наблюдается воспаление концевой фаланги.
Бывает следующих видов: кожный, подногтевой, подкожный, сухожильный, костный панариций.
Причины: травмы, уколы, ссадины, раны и пр.
Кожный панариций
Кожный панариций — воспалительный процесс в толще кожи.
Симптомы: небольшой гнойник, умеренные боли.
Подногтевой панариций
Развивается в результате колотых ран и попадания заноз под ноготь.
Симптомы: Через 2-3 дня после травмы – краснота, дергающие боли в кончике пальца, скопление гноя под ногтем, резкая боль, повышение температуры до 37,5 —38 °С.
Подкожный панариций
Подкожный панариций —острое гнойное воспаление пальцев, с локализацией в мякоти концевой фаланги. Подкожный панариций чаще наблюдается у подростков.
Симптомы: острое начало, пульсирующая боль в кончике пальца, интенсивность которой меняется с развитием процесса, отек пальца, гиперемия кожи, общее недомогание, повышение температуры тела до 38 — 39 °С, некроз, нагноение. При неправильном лечении процесс может распространиться на кость, сустав, сухожильное влагалище.
Костный панариций
Костный панариций или остеомиелит, возникает как осложнение подкожного.
Симптомы: колбообразное утолщение концевой фаланги без зоны локальной болезненности, изменение структуры кости. Может образоваться свищ с избыточными грануляциями, скудным серозным или гнойным отделяемым.
Сухожильный панариций
Сухожильный панариций (синовит, тендовагинит) – гнойное воспаление сухожильных влагалищ пальцев . Встречается редко. Развивается как осложнение подкожного панариция в результате запоздалого или плохого лечения.
Симптомы: болезненность, равномерный отек и гиперемия пальца, который находится в полусогнутом положении, невозможность активно двигать пальцем, пассивные движения вызывают резкую боль, особенно разгибание, недомогание, головная боль, повышение температуры тела.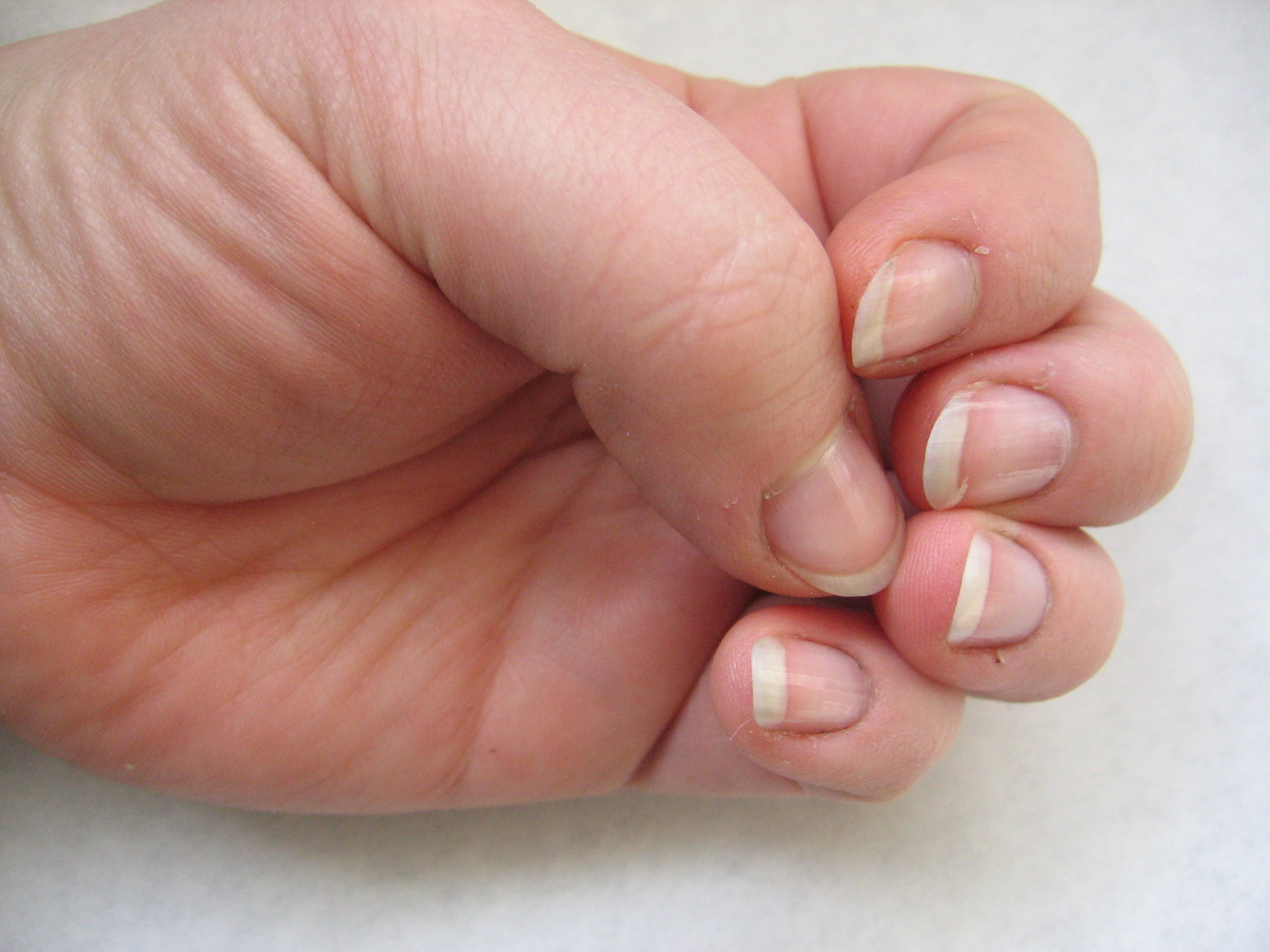
Профилактика
- Соблюдать чистоту рук.
- Пользоваться перчатками при уборке или работе в огороде.
- Соблюдать осторожность при работе с колющими и режущими предметами.
- Своевременное обращение за медицинской помощью.
Подробнее о детской хирургии в клинике «ЮгМед»
Кто покусился на ногти?
Его очень просто заработать, но порой трудно вылечить. Недаром в переводе с латыни панариций — это «ногтоеда». Панариций — острое гнойное воспаление тканей пальцев рук и реже пальцев ног. Чаще всего он возникает от проникновения в мягкие ткани ладонной поверхности пальца гноеродных микробов, как правило стафилококков, реже стрептококков.
Попадают микробы вглубь кожи через ссадины, занозы, порезы на пальцах, некачественный маникюр и педикюр. Панариций часто встречается у детей, что объясняется их склонностью сосать пальцы или грызть ногти. Пренебрежительно отношение ребёнка к правилам элементарной гигиены, их активность, в ходе которой дети постоянно трогают руками различные предметы, приводит к повреждению и инфицированию пальчиков, а нежная кожа ребёнка не имеет таких барьерных свойств, как кожа взрослого человека. Панариций часто развивается на фоне таких заболеваний, как вросший ноготь — врастание ногтя в кожный валик, окружающий его с боковых сторон, — грибка стоп и ногтей, сахарного диабета, сосудистых заболеваний.
На ладонной поверхности пальца кожа соединена с ладонным апоневрозом плотными сухожильными тяжами, идущими вглубь. Они образуют с продольными пучками соединительной ткани ячейки наподобие пчелиных сот. Эти ячейки наполнены жировыми комочками. Вследствие этого, воспалительный процесс на пальце не может распространяться по плоскости, а быстро направляется по ходу тяжей вглубь, поражая глубокие ткани и переходя на сухожилия, кости и суставы. Из-за этих же условий воспалительный выпот находится под значительным давлением, что вызывает сильную боль.
«НОГТОЕДЫ» бывают разные
1. Кожный и подкожный панариций — это воспаление кожи в области пальца, которое проявляется зудом, болезненностью кожи при прикосновении, покраснением и припухлостью в области воспаления. Обычно нарыв при кожном панариций самостоятельно локализуется и прорывается в течение одного-двух дней без какого-либо специального лечения.
В некоторых случаях при кожном панариции инфекция распространяется вглубь тканей пальца с развитием более тяжёлых форм заболевания.
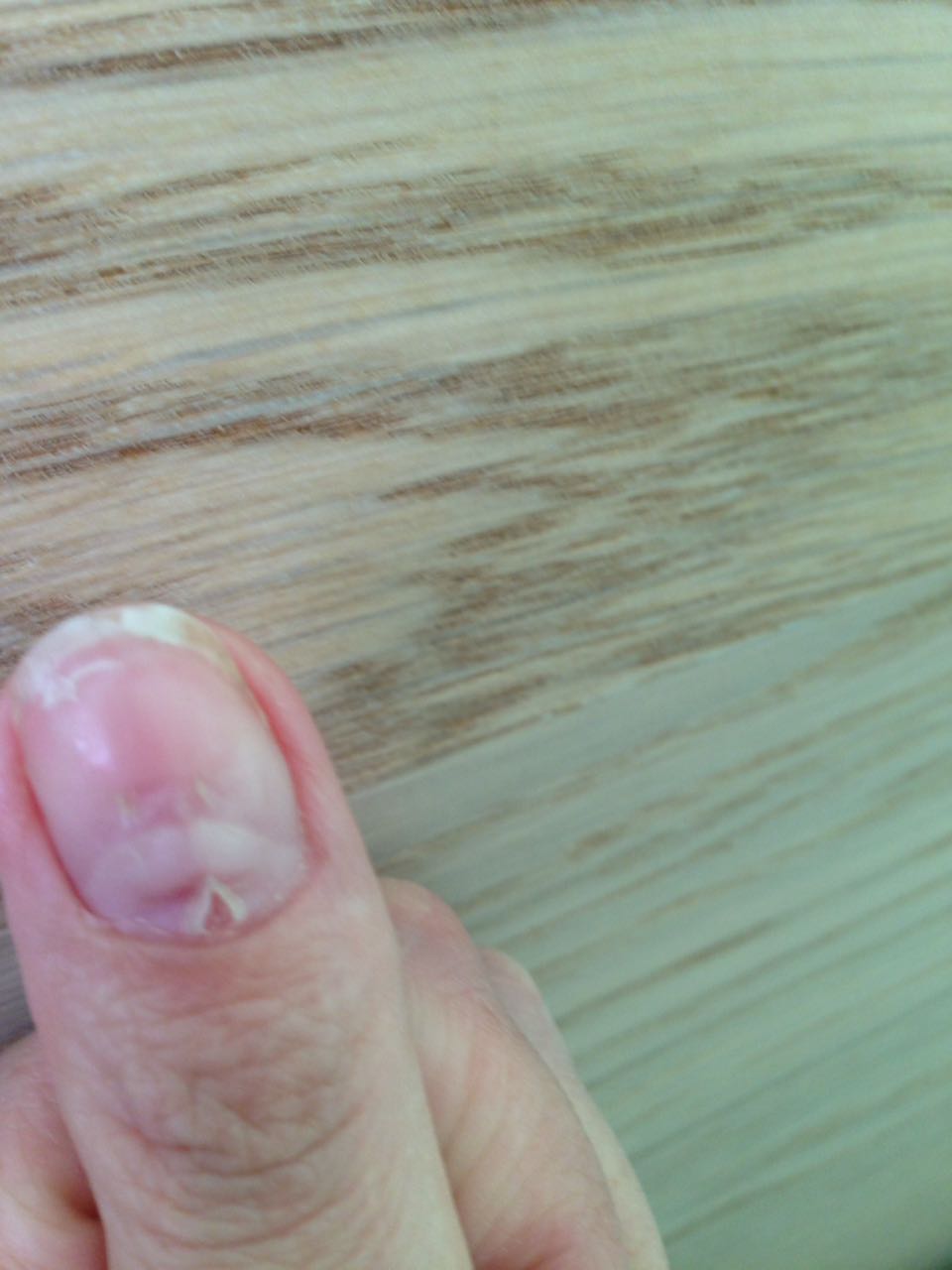
2. Околоногтевой панариций (паронихия) — это воспаление кожных валиков по бокам от ногтевой пластины, которое часто развивается после некачественного маникюра, срывания заусенцев, а также при вросшем ногте и грибковых заболеваниях ногтей. Паронихия проявляется пульсирующими болями и покраснением в области околоногтевых валиков. Если причиной развития панариция является грибок стоп или ногтей, отмечается утолщение и разрушение ногтевой пластины.
3. Подногтевой панариций представляет собой нарыв под ногтем, который появляется после неправильного подстригания ногтей, попадания занозы под ноготь. При этой форме панариция отмечается покраснение и сильнейшая пульсирующая боль в пальце, выделение гноя из-под ногтя. Нередко подногтевой панариций приводит к выпадению ногтя.
4. Сухожильный панариций, или тендовагинит — это воспаление сухожилий пальца, которое развивается в результате распространения инфекции из поверхностных слоев пальца. Признаками сухожильного панариция являются: выраженная боль в области пальца, которая усиливается при попытке разогнуть его, припухлость и покраснение.
5. Костный панариций — это воспаление кости пальца, что проявляется сильными постоянными болями в пальце, покраснением и припухлостью. При воспалении суставов пальца — суставной панариций — боль усиливается при разгибании и сгибании пальца.
Панариций развивается в несколько стадий, которые отличаются глубиной проникновения инфекции. Так, в самом начале заболевания, когда воспаление затрагивает лишь кожу, отмечается покраснение и припухлость кожи, зуд или болезненность в области пальца.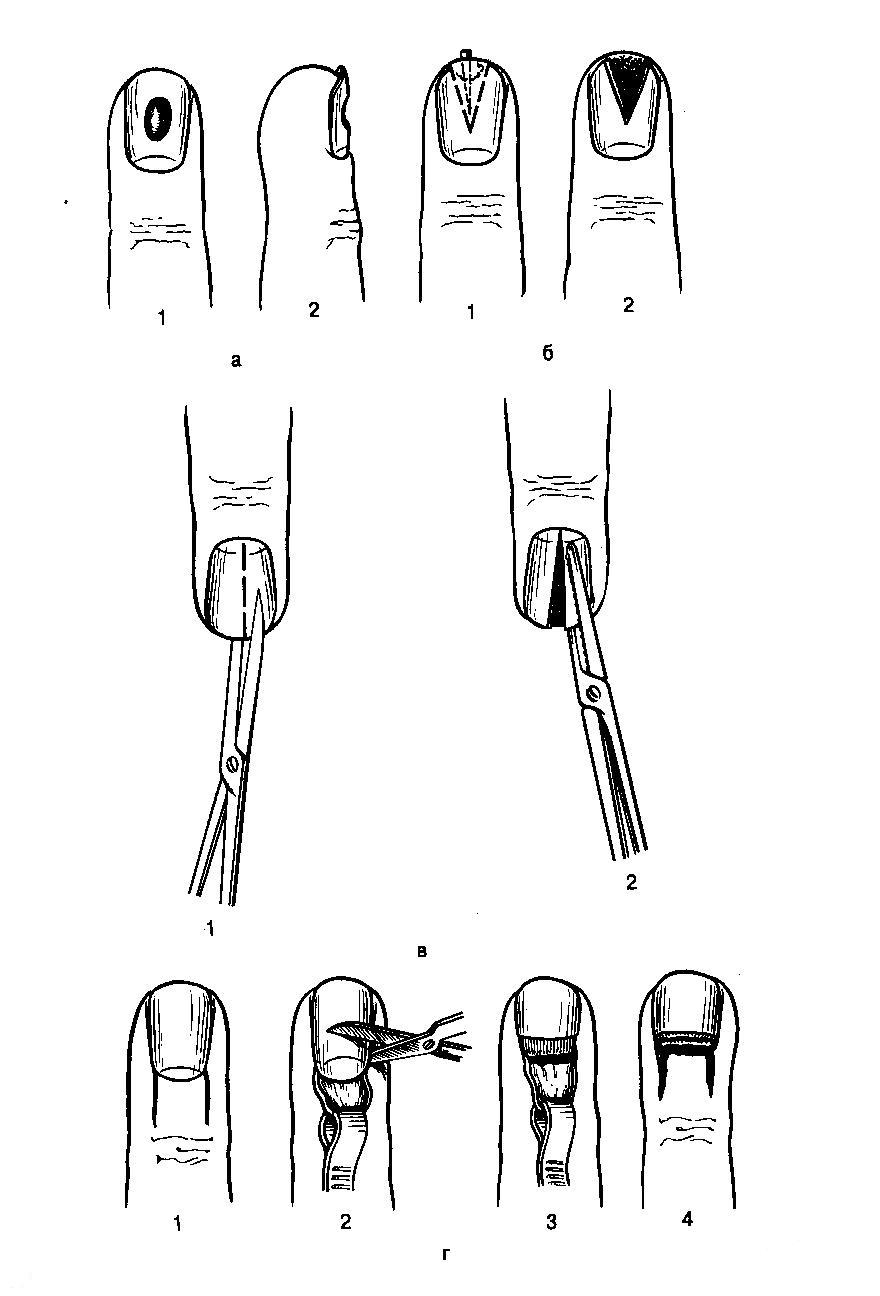 Нередко в зоне воспаления, под кожей, формируется скопление гноя, видимое как белый пузырь или полоса. При дальнейшем распространении инфекции вглубь, на жировую клетчатку, боль становится невыносимой — дергающей, пульсирующей. При отсутствии адекватного лечения воспаление может распространиться на мышцы, сухожилия и кости пальца, что проявляется сильнейшей болью, способной лишить покоя и сна, отеком, нарушением подвижности пальца и повышение температуры, головной болью, ознобом. Тяжесть заболевания и скорость распространения инфекции во многом зависит от состояния иммунной системы организма и общего физического состояния человека.
Нередко в зоне воспаления, под кожей, формируется скопление гноя, видимое как белый пузырь или полоса. При дальнейшем распространении инфекции вглубь, на жировую клетчатку, боль становится невыносимой — дергающей, пульсирующей. При отсутствии адекватного лечения воспаление может распространиться на мышцы, сухожилия и кости пальца, что проявляется сильнейшей болью, способной лишить покоя и сна, отеком, нарушением подвижности пальца и повышение температуры, головной болью, ознобом. Тяжесть заболевания и скорость распространения инфекции во многом зависит от состояния иммунной системы организма и общего физического состояния человека.
Лечение возникшего панариция иногда протекает достаточно легко, если заболевание не запущено, но необходимо помнить, что лечение в домашних условиях и многочисленными «народными средствами» часто приводит к различным осложнениям и потере драгоценного времени. Поэтому лучше при возникновении подозрения на панариций сразу обратиться к врачу.
Лечение панариция в домашних условиях допустимо только на начальных этапах заболевания и только под наблюдением врача-хирурга.
Основными методами консервативного лечения панариция являются:
— Ежедневные ванночки с раствором перманганата калия (марганцовки), который добавляют в тёплую (не горячую) воду до появления слабо-розового окрашивания. В приготовленную ванночку опускают больной палец на 5-7 минут.
— После ванночки следует аккуратно промокнуть палец стерильной салфеткой и затем наложить на кожу в области воспаления бинт, сложенный в несколько раз (примерно 5 на 5 см), на который нанесён тонкий слой диоксидиновой мази или левомеколя.
— Затем палец следует нетуго забинтовать.
Если в результате консервативного лечения симптомы панариция усилились, поднялась температура тела либо появился нарыв на пальце, срочно обратитесь к врачу-хирургу. Хирургическое лечение панариция осуществляется под местным обезболиванием. Врач-хирург производит небольшой разрез кожи пальца, удаляет омертвевшие ткани пальца, вводит местные антибактериальные средства. При подногтевом панариции ноготь, как правило, удаляют. После операции больному делают ежедневные перевязки, которые позволяют вводить местные антибактериальные и ранозаживляющие средства. Общая продолжительность такого лечения составляет 5-7 дней.
При подногтевом панариции ноготь, как правило, удаляют. После операции больному делают ежедневные перевязки, которые позволяют вводить местные антибактериальные и ранозаживляющие средства. Общая продолжительность такого лечения составляет 5-7 дней.
Нельзя пытаться лечить панариций домашними способами (например, прокалывая стенку гнойного пузыря). Кустарное вскрытие гнойника при панариции не приведёт к ликвидации глубокого поражения, а лишь утяжелит течение воспалительного процесса. При глубоком панариции лечение мазями, согревающими компрессами, недопустимы.
Любая форма панариция чревата тяжёлыми последствиями: гной может распространиться на жировую клетчатку всей кисти — разовьётся флегмона кисти; проникнуть из очага воспаления по лимфатическим и кровеносным сосудам в отдалённые органы и ткани и вызвать их поражение, а также общее заражение крови — сепсис. Эти тяжёлые состояния потребуют серьёзного длительного лечения. Предотвратить это можно только скорейшим обращением к врачу-хирургу!
Главное средство профилактики — чистота рук, но не забывайте, что пересушенная мылом и моющими средствами кожа покрывается мелкими, но глубокими трещинками и через микротравмы в неё проникают болезнетворные микроорганизмы.
Пользуйтесь перчатками при уборке или работе в огороде.
Будьте осторожны, когда имеете дело с грязью и режущими предметами, чистите картошку или разделываете рыбу: уколы рыбными костями — частая причина тяжело протекающих панарициев. Не можете работать в перчатках — смазывайте руки защитным кремом до и увлажняющим после работы.
При повреждении кожи (ссадины, порезы, проколы и др.) сразу обработайте кожу одним из антисептических средств: йод, спирт, зелёнка и т. п. Если в палец попала заноза, её следует обязательно удалить. В том случае, если удалить занозу самостоятельно не удаётся, обратитесь за помощью к врачу.
Не пользуйтесь чужими маникюрными приборами. Если вы сами делаете маникюр, старайтесь меньше травмировать кожицу вокруг ногтевого ложа. Аккуратно и осторожно убирайте заусеницы — они вызывают болезненные околоногтевые панариции.
Аккуратно и осторожно убирайте заусеницы — они вызывают болезненные околоногтевые панариции.
Будьте внимательны при занятиях рукоделием — мы забываем об уколах иголками или спицами и вспоминаем на следующий день, когда появляется боль в травмированном месте. Если укололись или другим образом нанесли травму на коже, обязательно сразу дезинфицируйте.
Своевременное обращение за медицинской помощью позволит вам избежать серьёзных осложнений и длительного лечения.
Лечение панариция | клиника лазерных технологий medcity.ua
Панарицием называют острое воспаление кожи пальцев гнойного характера. Чаще такой процесс касается пальцев кистей, нежели стоп. При этом панариций часто путают с паронихием, при котором процесс задевает ногтевую пластину.
Симптомы
1. В большинстве случаев такое заболевание возникает на тыльной поверхности пальцев кистей и при этом пациент замечает появление ограниченного воспаленного участка. Этому чаще всего предшествует травма.2. Изначально участок гиперемированный (красный), а затем становится белесоватым с красной каймой из-за размножения в нем патогенной микрофлоры, то есть нагноения.
3. Без лечения образование прогрессирует и увеличивается в размере.
4. Боль может присоединиться уже в самом начале заболевания.
5. Кожа над гнойным участком даже может быть более теплой, нежели на здоровых.
Вылечить панариций
Предостережение
1. Казалось бы, что такой панариций – совершенно безобидный процесс и можно просто не обращать на него внимания, либо же самостоятельно проколоть образование и извлечь гной. Последнее делать настоятельно не рекомендуем, так как можно просто разнести инфекцию.2. Если не обратиться к врачу и правильно не пролечить пораженный палец, процесс может распространиться на более глубокие ткани вплоть до кости.
Причины и группа риска
Панариций – это острый процесс, который очень быстро развивается при возникновении соответствующих условий.
Одна из наиболее распространенных причин – это травма, которая может быть следующей: прокол нестерильной иглой, порез ножом, стеклом или другим острым предметом, укус насекомого или животного, заноза, даже обыкновенная вырванная заусеница. Также панариций достаточно часто возникает после некачественного маникюра, при котором использовались не стерильные инструменты.
Классификация
Для панариция врачи хирурги выделили несколько видов, которые зависят от локализации гнойного воспаления.1. Кожный панариций наиболее распространенный, поверхностная форма, которая затрагивает эпидермис и дерму. Проявляется видимым нагноением, покраснением и умеренной или слабо выраженной болезненностью. Гнойный пузырь постепенно увеличивается.
2. Подкожный панариций – более глубокое залегание процесса. Этот вид панариция развивается на участках с более плотной кожей, ладонях, поэтому гной длительно не может эвакуироваться, но распространяется на более глубокие ткани – сухожилия, а также суставы и кости. Внешне может проявляться воспалительным болезненным уплотнением.
3. Околоногтевой панариций. Воспаляется кожа вокруг ногтя – кожный валик. Околоногтевой валик обычно активно реагирует на воспаление, что проявляется сильной болью и выраженным нагноением. При поражении ногтевой пластины такой процесс уже называют паронихием.
4. Подногтевой панариций развивается при попадании инфекции под ноготь. Особенно болезненно надавливание на него. Пациенты жалуются на чувство распирания под ногтем.
5. Сухожильный панариций – тендовагинит. Тяжелая форма заболевания, когда инфекция распространяется на сухожилия. Возникает сильная боль в «глубине» пальцев и самой кисти, вплоть до полного обездвиживания. Пальцы при этом сильно опухают.
6. Костный панариций. Распространение инфекции на кости кисти или стопы.
7. Суставной панариций или же гнойный артрит. При этом поражаются межфаланговые суставы, что проявляется их опуханием и снижением активности движений.
Вылечить панариций
Диагностика в нашей клинике
В большинстве случаев для диагностики панариция достаточно одной консультации хирурга. Если же врач имеет подозрения на поражение глубоких тканей (подкожный, суставной и другие виды), то могут быть назначены дополнительные методы исследования такие, как рентген или УЗИ.
Также для более целенаправленного лечения, возможно, потребуется провести ряд лабораторных исследований, например, на определение возбудителя.
Лечение в «Мед Сити»
Лечение панариция исключительно хирургическое, так как изъять гной консервативными методиками, увы, не удастся.В клинике «МЕД СИТИ» в г.Киев для лечения панариция применяется лазерное оборудование европейского качества, благодаря которому мы имеем возможность:
• безопасно вскрыть гнойник и извлечь его содержимое;
• очистить и обеззаразить рану;
• улучшить микроциркуляцию и регенерацию тканей;
Таким образом мы одновременно устраним проблему, обеспечим профилактику повторного воспаления, а также повысим степень заживания раны. Кроме всего прочего, лазерная хирургия обеспечит хороший косметический эффект.
Реабилитационный период
Длительность восстановления зависит от степени развития заболевания. Уже на следующий день после операции пациент может возвращаться в активный ритм жизни, а сам дефект заживет за 2-3 недели, а при меньших объемах поражения – до 5 дней.Профилактика
1. Важно соблюдать правила личной гигиены, а также при травмировании пальца провести его обработку дезинфицирующими средствами и очистить рану от инородных тел (грязь, осколки и так далее).2. При выраженной боли и нагноении раны необходимо записаться на консультацию к хирургу.
Вылечить панариций
Паронихия | DermNet NZ
Автор: Hon A / Prof Amanda Oakley, дерматолог, Гамильтон, Новая Зеландия, 1997 г. Обновлено доктором Джаннет Гомес, август 2017 г.
Что такое паронихия?
Паронихия — это воспаление кожи вокруг пальца или ногтя. Он может быть острым (<6 недель) или хроническим (сохраняться> 6 недель).
Он может быть острым (<6 недель) или хроническим (сохраняться> 6 недель).
Паронихию еще называют белухой. Это может быть связано с панарицией (инфекцией пульпы кончика пальца).
У кого возникает паронихия?
Острая паронихия может поразить любого.Однако более вероятно, что это произойдет после разрыва кожи, особенно между проксимальной ногтевой складкой / кутикулой и ногтевой пластиной. Например:
Хроническая паронихия в основном возникает у людей с дерматитом рук или у людей с постоянно холодными и влажными руками, например:
Острые и хронические кожные инфекции, как правило, более часты и агрессивны у пациентов с диабетом или хронической слабостью, или иммунитет подавлен лекарствами или болезнями.
Что вызывает паронихию?
Острая паронихия обычно возникает из-за бактериальной инфекции Staphylococcus aureus (который может быть мультирезистентным), Streptococcus pyogenes , Pseudomonas или других бактериальных патогенов.Это также может быть связано с вирусом герпеса, простым герпесом, и дрожжами, Candida albican s.
Причина или причины хронической паронихии до конца не изучены. Во многих случаях это связано с дерматитом ногтевого валика. Часто можно культивировать несколько различных микроорганизмов, в частности Candida albicans и грамотрицательные палочки pseudomonas.
Каковы клинические признаки паронихии?
Острая паронихия
Острая паронихия быстро развивается в течение нескольких часов и обычно поражает одну ногтевую складку.Симптомы: боль, покраснение и припухлость.
Если причиной является простой герпес, могут наблюдаться множественные болезненные пузырьки. Иногда под кутикулой появляется желтый гной, который может перерасти в абсцесс. Ногтевая пластина может приподняться (онихолизис). Острая паронихия, вызванная S. pyogenes , может сопровождаться лихорадкой, лимфангитом и болезненной лимфаденопатией.
Острый кандидоз чаще поражает проксимальную часть ногтевого валика.
Острая паронихия
Хроническая паронихия
Хроническая паронихия — это постепенный процесс.Он может начаться в одной ногтевой складке, особенно в проксимальной ногтевой складке, но часто распространяется латерально и на несколько других пальцев. Каждый пораженный ногтевой валик опухает и отрывается от ногтевой пластины. Это допускает проникновение организмов и раздражителей. Пораженная кожа время от времени может быть красной и болезненной, а иногда из-под кутикулы может выделяться небольшое количество гноя (белого, желтого или зеленого цвета).
Ногтевая пластина утолщается и деформируется, часто с поперечными выступами.
Хроническая паронихия
См. Другие изображения паронихии…
Какие осложнения при паронихии?
Острая паронихия может распространяться и вызывать серьезную инфекцию рук (целлюлит) и может поражать подлежащие сухожилия (инфекционный тендинит).
Основным осложнением хронической паронихии является дистрофия ногтей. Часто это связано с деформированными ногтевыми пластинами с выступами. Они могут стать желтыми или зелеными / черными и стать ломкими. После выздоровления требуется до года, чтобы ногти стали нормальными.
Как диагностируется паронихия?
Паронихия — это клинический диагноз, часто подтверждаемый лабораторными доказательствами инфекции.
- Микроскопия с окрашиванием по Граму может выявить бактерии
- Микроскопия гидроксида калия может выявить грибы
- Бактериальная культура
- Вирусные тампоны
- Мазки Цанка
- Обрезки ногтей для посева (микология).
Как лечить паронихию?
Острая паронихия
- Замочите пораженный палец теплой водой несколько раз в день.
- Местный антисептик может быть назначен при локализованной незначительной инфекции.

- Устные антибиотики могут быть необходимы при тяжелой или длительной бактериальной инфекции; часто назначают тетрациклин, например доксициклин.
- Рассмотреть возможность раннего лечения ацикловиром в случае тяжелой инфекции простого герпеса.
- При абсцессе может потребоваться хирургический разрез и дренирование с последующим промыванием и тампоном марлей.
- В редких случаях гвоздь необходимо удалить, чтобы дать стечь гною.
Хроническая паронихия
Обращайте внимание на предрасполагающие факторы.
- Держите руки сухими и теплыми.
- Избегайте влажной работы или используйте полностью водонепроницаемые перчатки с хлопковой подкладкой.
- Держите ногти в чистоте.
- После грязной работы вымыть водой с мылом, сполоснуть и тщательно высушить.
- Часто наносите смягчающий крем для рук — могут помочь защитные кремы с диметиконом.
Лечение должно быть сосредоточено на дерматите и любых микробах, выращенных в культуре [1].
Другое лечение
- Пациенты с диабетом и сосудистыми заболеваниями с инфекциями паронихии ногтей на ногах должны быть обследованы на предмет признаков целлюлита.
- Может потребоваться хирургическое иссечение проксимального ногтевого валика.
- Эпонихиальная марсупиализация включает хирургическое удаление узкой полоски кожи рядом с ногтем для снижения риска инфицирования [3].
- Швейцарский валик имеет преимущество в сохранении ногтевой пластины и более быстром восстановлении [4].
Каковы перспективы паронихии?
Острая паронихия обычно полностью проходит в течение нескольких дней и редко рецидивирует у здоровых людей.
Хроническая паронихия может сохраняться в течение месяцев или дольше и может повторяться у предрасположенных людей.
Паронихия
Что такое паронихия?
Паронихия — это инфекция складок кожи вокруг ногтя. Есть два типа паронихии: острая и хроническая. Хотя паронихиальные инфекции обычно имеют легкую степень тяжести, они могут осложняться образованием абсцесса, панариций или остеомиелита пальца.Важно обратиться за лечением от паронихии до того, как разовьются осложнения. Диабетики и люди с ослабленным иммунитетом склонны к более серьезным проявлениям паронихии.
Есть два типа паронихии: острая и хроническая. Хотя паронихиальные инфекции обычно имеют легкую степень тяжести, они могут осложняться образованием абсцесса, панариций или остеомиелита пальца.Важно обратиться за лечением от паронихии до того, как разовьются осложнения. Диабетики и люди с ослабленным иммунитетом склонны к более серьезным проявлениям паронихии.
Что вызывает паронихию?
Паронихия вызывается вторжением микроорганизма под кожу ногтевых складок. Острая паронихия обычно носит бактериальный характер, в то время как хроническая паронихия — обычно грибковая инфекция, онихомикоз. Травматическое повреждение ногтевых складок приводит к нарушению целостности кожи и проникновению микроорганизмов.Некоторые распространенные источники травмы ногтевого валика включают маникюр, заусеницы и кусание ногтей. Влага также может усугубить паронихию, создавая идеальную среду для размножения бактерий и грибков. По этой причине у детей, которые сосут пальцы, может возникнуть паронихия. Точно так же занятия и хобби, при которых руки постоянно подвергаются воздействию влаги, могут привести к паронихии. Посудомоечные машины, медсестры и пловцы — вот несколько примеров.
Каковы симптомы паронихии?
Острая паронихия проявляется болью и припухлостью бокового ногтевого валика.Если присутствует абсцесс, область может быть колеблющейся, и могут быть видны гнойные выделения. Хроническая паронихия проявляется периодическими приступами набухания ногтевых складок. Обычно поражается проксимальный ногтевой валик. Симптомы не столь драматичны, как при острой паронихии. Присутствует дискомфорт, и пораженный участок может казаться губчатым и болотистым. Выделение обычно минимальное, если оно вообще есть.
Как диагностировать паронихию?
Паронихия является распространенной инфекцией и обычно диагностируется клинически на основании травмы ногтевого валика в анамнезе и симптомов, описанных выше.При наличии дренажа может быть полезно выполнить посев на бактерии и подготовить КОН для выявления любых грибковых элементов для проведения антимикробного лечения.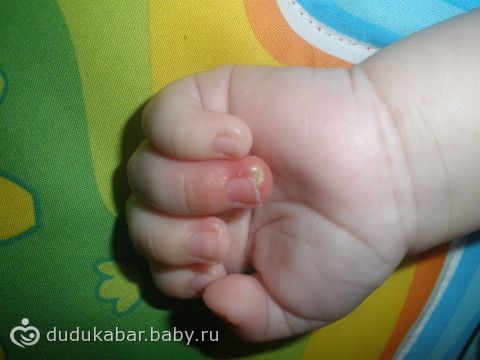 Если есть подозрение на герпетический отек, для подтверждения диагноза будет полезно провести посев на вирус. Визуализирующие исследования обычно не требуются, если нет подозрения на инородное тело, перелом или распространение инфекции на кость.
Если есть подозрение на герпетический отек, для подтверждения диагноза будет полезно провести посев на вирус. Визуализирующие исследования обычно не требуются, если нет подозрения на инородное тело, перелом или распространение инфекции на кость.
Как лечить паронихию?
Безоперационное
Незначительную паронихию с покраснением, болезненностью и отсутствием колеблющихся участков, указывающих на абсцесс, можно лечить с помощью ванночек.Соли Эпсома или раствор Берроу выдерживают примерно пятнадцать минут три-четыре раза в день — все, что нужно для выздоровления. Замачивания полезны как при острой, так и при хронической паронихии.
Если паронихия включает более обширное покраснение без абсцесса, или если у пациента диабет или иммунодефицит, в дополнение к пропиткам потребуются пероральные антибиотики и пероральные противогрибковые препараты.
Хирургический
При наличии абсцесса потребуется разрез и дренирование.После удаления гнойного материала рану промывают и накрывают марлей, чтобы обеспечить заживление самостоятельно. Иногда может потребоваться удаление части ногтя.
Как доктор Найт может помочь вам с паронихией?
Хотя паронихия и не смертельна (и даже не очень болезненна), она в лучшем случае может быть неприятным недугом, и дело в том, что никакая инфекция не должна оставаться без лечения, поскольку она может перерасти в другие, гораздо менее доброкачественные состояния.Если инфекция распространяется на кость, это может иметь очень серьезные последствия, поэтому лучше всего лечить быстро и жестко, чтобы избежать этого. Доктор Найт хорошо разбирается в лечении этих травм и не даст простой инфекции перерасти в нечто гораздо более серьезное.
Посетите Доктора Найта , одного из лучших хирургов кисти в Далласе , и узнайте, сможет ли он помочь вам жить более безболезненной жизнью. Приходите в наш центр рук и запястий Southlake или Dallas Fort-Worth дружественный офис .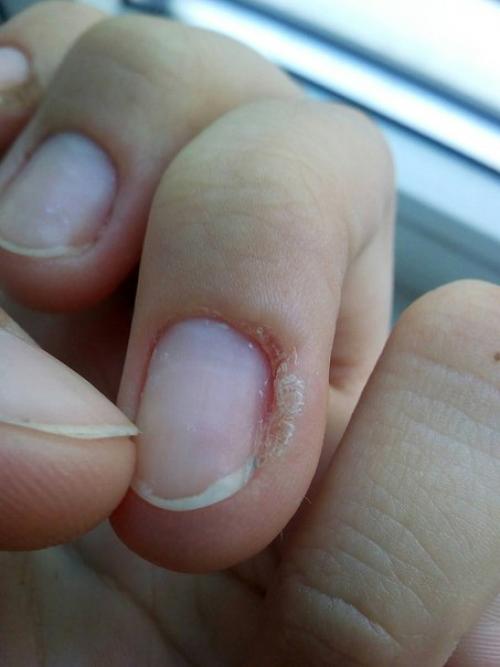
Анимированные видео
Запишитесь на прием или задайте вопрос
Заявление об ограничении ответственности
HandAndWristInstitute.com не предоставляет медицинских консультаций. Информация, представленная здесь, предназначена только для информационных целей. Прочтите заявление об отказе от ответственности
Доктор Джон Найт
Доктор Найт — известный хирург кисти, запястья и верхних конечностей с более чем 25-летним опытом. Доктор Найт является сертифицированным хирургом-ортопедом и имеет стипендию.Доктор Найт появлялся на CNN, The Doctors TV, Good Morning America, The Wall Street Journal, The Washington Post, Forbes, The Huffington Post, Entrepreneur, Oxygen network и многих других.
Боль в большом пальце рядом с ногтем Симптом, причины и вопросы
2 причины боли в большом пальце рядом с ногтем
Этот список не является медицинской консультацией и может не точно отражать то, что у вас есть.
Инфекция ногтя (паронихия)
Паронихия — это инфекция кожи пальцев рук или ног в том месте, где кожа сгибается и встречается с ногтем.
Острая или внезапная паронихия вызывается бактериями стафилококка. Организм может проникнуть внутрь, если ноготь треснут, сломан, укушен или слишком сильно обрезан.
Хроническая или продолжающаяся паронихия вызывается грибком. Восприимчивы люди, чья работа требует, чтобы их руки были влажными большую часть времени.
Люди с диабетом или ослабленной иммунной системой более восприимчивы к инфекциям ногтей.
Симптомы включают болезненность, покраснение и опухание кожи вокруг ногтя, иногда с скоплением гноя под кожей.
Диагноз ставится на основании физического осмотра, а иногда и культивирования кожи для выявления пораженного организма.
Лечение острой паронихии включает в себя медицинскую очистку раненого ногтя и дренирование любой инфекции, а иногда и проведение курса антибиотиков.
Лечение хронической формы включает поддержание кожи в сухом состоянии и нанесение противогрибковых препаратов на пораженный ноготь.
Редкость: Редко
Основные симптомы: Самопроизвольная боль в пальцах, боль в ногтях, отек ногтей
Срочность: Телефонный звонок или личное посещение
Хроническая инфекция ногтей (паронихия)
Хроническая инфекция пальцев рук Паронихия) вызывается многократным повреждением кутикулы (тонкого слоя кожи, покрывающего основание ногтя).Кутикула защищает ноготь от инфекции, и когда он снова и снова повреждается, это может предрасположить кого-то к инфекциям ногтя (паронихия).
Редкость: Редко
Основные симптомы: Самопроизвольная боль в пальцах, боль в ногтях, потеря кутикулы, отек ногтей
Срочность: Телефонный звонок или личное посещение
Паронихия (ребенок)
Паронихия — это инфекция, поражающая ноготь на пальце или на ноге. Инфекция вызывает покраснение, опухоль и болезненность по краю ногтя.Он может включать границу пальца руки или ноги. Или он может отходить от ногтя. Инфекция может включать скопление жидкости (гной).
Паронихия может возникать при повреждении кожи вокруг ногтя, кутикулы или ногтевого валика. Это позволяет бактериям проникать под кожу. К распространенным причинам относятся:
Вросший ноготь на ноге
Травма, например, осколок
Сосание, жевание, ковыряние или кусание ногтей
Слишком близкое срезание ногтей
Вырывание ногтя висит гвоздь
Эту область можно обработать с помощью ухода за раной и местного или перорального применения антибиотиков.Если есть гной, возможно, потребуется дренировать это место.
Уход на дому
Лечащий врач вашего ребенка может прописать пероральный антибиотик для лечения инфекции. Следуйте всем инструкциям по его использованию. Не прекращайте давать ребенку это лекарство, пока оно не закончится. Антибиотики необходимо принимать полным курсом. Дайте ребенку обезболивающее в соответствии с указаниями врача. Не давайте ребенку аспирин или какие-либо лекарства, отпускаемые без рецепта, если это не рекомендовано врачом. Ваш лечащий врач может назначить другие кремы, в том числе специальные стероидные кремы.
Следуйте всем инструкциям по его использованию. Не прекращайте давать ребенку это лекарство, пока оно не закончится. Антибиотики необходимо принимать полным курсом. Дайте ребенку обезболивающее в соответствии с указаниями врача. Не давайте ребенку аспирин или какие-либо лекарства, отпускаемые без рецепта, если это не рекомендовано врачом. Ваш лечащий врач может назначить другие кремы, в том числе специальные стероидные кремы.
Во избежание повторения не стригите ногти слишком коротко. Никогда не обрезайте кутикулу и не толкайте ее.
Общий уход
Дважды в день в течение первых 3 дней помогайте ребенку вымыть и намочить палец ноги или пальца. Замочите кожу в теплой (не горячей) воде на 5 минут. Удалите корку водой с мылом, используя ватный тампон.
Меняйте повязку ежедневно, а также при ее намокании или загрязнении.
Если инфекция находится на пальце ноги вашего ребенка, не надевайте обувь на эту ногу, пока палец не заживет.Или убедитесь, что ваш ребенок носит обувь с открытым носком или удобную обувь, в которой достаточно места.
Последующее наблюдение
Последующее наблюдение у лечащего врача вашего ребенка или по рекомендации.
Когда обращаться за медицинской помощью
Немедленно позвоните врачу вашего ребенка в случае возникновения любого из этих событий:
Лихорадка (см. Лихорадка и дети ниже)
Покраснение или отек, которые усиливаются
Суетливость или плач, который невозможно успокоить
Усиливающаяся боль
Красные полосы на коже, отходящие от раны
Тепло, покраснение или припухлость
Жидкость с неприятным запахом вытекает из кожа
Лихорадка и дети
Всегда используйте цифровой термометр для измерения температуры вашего ребенка.Никогда не используйте ртутный термометр.
Для младенцев и детей ясельного возраста обязательно используйте ректальный термометр правильно. Ректальный термометр может случайно проткнуть (перфорировать) прямую кишку. Он также может передавать микробы через стул. Всегда следуйте инструкциям производителя продукта для правильного использования. Если вам неудобно измерять ректальную температуру, воспользуйтесь другим методом. Когда вы разговариваете с лечащим врачом вашего ребенка, сообщите ему или ей, какой метод вы использовали для измерения температуры вашего ребенка.
Ректальный термометр может случайно проткнуть (перфорировать) прямую кишку. Он также может передавать микробы через стул. Всегда следуйте инструкциям производителя продукта для правильного использования. Если вам неудобно измерять ректальную температуру, воспользуйтесь другим методом. Когда вы разговариваете с лечащим врачом вашего ребенка, сообщите ему или ей, какой метод вы использовали для измерения температуры вашего ребенка.
Вот рекомендации по лихорадке. Неточные значения температуры ушей до 6 месяцев. Не измеряйте температуру полости рта, пока вашему ребенку не исполнится 4 года.
Младенцы до 3 месяцев:
Спросите у лечащего врача вашего ребенка, как следует измерять температуру.
Температура прямой кишки или лба (височная артерия) составляет 100,4 ° F (38 ° C) или выше, или по указанию врача
Температура подмышек 99 ° F (37.2 ° C) или выше, или по указанию поставщика
Детский возраст от 3 до 36 месяцев:
Ректальная, лобная (височная артерия) или температура уха 102 ° F (38,9 ° C) или выше, или по указанию поставщика
Температура подмышек 101 ° F (38,3 ° C) или выше, или по указанию поставщика
Ребенок любого возраста:
Повторяющаяся температура 104 ° F (40 ° C) или выше, или по указанию поставщика
Лихорадка, которая сохраняется более 24 часов у ребенка в возрасте до 2 лет.Или жар, который держится 3 дня у ребенка от 2 лет и старше.
Кожная инфекция вокруг ногтя или ногтя на ноге (паронихия)
Что такое паронихия?Паронихия — это инфекция кожи рядом с ногтем руки или ноги.
В чем причина? Порез или разрыв заусеницы или кутикулы, обгрызание ногтя, заноза или укол шипа могут вызвать разрыв кожи возле ногтя. Бактерии или грибок могут попасть на кожу и вызвать инфекцию.
Внезапная болезненная инфекция обычно вызывается бактериями, обычно обнаруживаемыми на коже. Инфекция, которая развивается медленно, называется хронической. Обычно это вызвано грибком. У вас повышенный риск хронической инфекции ногтей, если:
- Ваша работа связана с частым воздействием воды или химических растворителей. Примерами таких работ являются уборка дома, уход за больными, общественное питание и мытье посуды.
- Вы кусаете или рвете ногти и кутикулу.
Эти инфекции более распространены, и их труднее лечить у людей с диабетом или плохим кровообращением, а также у людей, чья иммунная система ослаблена ВИЧ, раком или другими проблемами со здоровьем.
Каковы симптомы?Симптомы могут включать:
- Болезненная, красная, опухшая кожа вокруг ногтя
- Гнойные пузыри вокруг ногтя
Если инфекция сохраняется в течение длительного времени, ноготь может стать толстым и твердым.
Как диагностируется?Ваш лечащий врач спросит о ваших симптомах и истории болезни и осмотрит вас. Вы также можете сдать анализ крови или взять мазок жидкости из язвы, чтобы выяснить, что вызывает инфекцию.
Как лечится?При инфекции, вызванной бактериями, ваш лечащий врач может назначить антибиотик. При грибковой инфекции ваш врач может назначить противогрибковый крем.
Если у вас есть волдыри, заполненные гноем, ваш лечащий врач может онеметь палец или ногу, а затем разрезать карман, чтобы слить гной. Если инфекция находится под ногтем, врач может удалить часть ногтя. Ваш врач может наложить на рану марлю, чтобы она могла стекать и заживать.
Обычно для заживления бактериальной инфекции требуется около недели. Возможно, вам придется лечить грибковую инфекцию противогрибковыми препаратами в течение нескольких недель, прежде чем она заживет.
Как я могу позаботиться о себе?Выполните полный курс лечения, назначенный вашим лечащим врачом. Лучшее время для лечения инфекции вокруг ногтей — как только она начнет развиваться.
- Вымойте инфицированный участок водой с антибактериальным мылом и тщательно промойте.
- Смочите палец руки или ноги теплой водой или приложите тряпку, смоченную в горячей воде, к инфицированному месту.
- Нанесите на пораженный участок мазь с антибиотиком и наложите повязку.
- Примите безрецептурное обезболивающее, например ацетаминофен, ибупрофен или напроксен. Прочтите этикетку и примите, как указано. Вы не должны принимать эти лекарства дольше 10 дней, если это не рекомендовано вашим лечащим врачом.
- Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен, напроксен и аспирин, могут вызвать желудочное кровотечение и другие проблемы.Эти риски увеличиваются с возрастом.
- Ацетаминофен может вызвать повреждение печени или другие проблемы. Не принимайте более 3000 миллиграммов (мг) в течение 24 часов, если это не рекомендовано вашим врачом. Чтобы убедиться, что вы не принимаете слишком много, проверьте другие лекарства, которые вы принимаете, чтобы узнать, содержат ли они также парацетамол. Спросите своего врача, нужно ли вам избегать употребления алкоголя во время приема этого лекарства.
Спросите своего врача:
- Сколько времени потребуется на восстановление
- Если есть какие-то действия, которых следует избегать и когда вы можете вернуться к своим обычным занятиям
- Как позаботиться о себе дома
- На какие симптомы или проблемы следует обращать внимание и что делать, если они у вас есть
Убедитесь, что вы знаете, когда вам следует вернуться на обследование.
Как предотвратить паронихию?- Не ковыряйте ногти и не обрезайте кутикулу.
- Не грызите ногти.
- Если вы хотите отодвинуть кутикулы ногтей назад, используйте чистые инструменты и будьте осторожны, не давите слишком сильно.
- Наденьте перчатки, если ваша работа или повседневная деятельность подвергают руки риску поцарапать, уколоть или вызвать раздражение.
- Если у вас часто возникают инфекции вокруг ногтей, поговорите со своим врачом.
Разработано RelayHealth.
Это содержимое периодически проверяется и может изменяться по мере появления новой информации о здоровье. Информация предназначена для информирования и обучения и не заменяет медицинское обследование, совет, диагностику или лечение, проводимое медицинским работником.
Авторское право © 1986-2015 McKesson Corporation и / или одна из ее дочерних компаний. Все права защищены.
Что могут делать врачи, когда пациенты обращаются с паронихией
Когда у пациента появляется красная опухшая и болезненная область рядом с ногтевым ложем, это может быть больше, чем просто порез.
Паронихия — воспалительная реакция, вызванная бактериальной инвазией проксимального или бокового ногтевого валика — является наиболее распространенной инфекцией рук в Соединенных Штатах. Болезненное поражение обычно возникает на одной стороне ногтя, но если его не лечить, оно может превратиться в «бегущую» инфекцию, которая распространяется на всю область вокруг ногтя. Он также может развиваться на пальцах ног.
Пациенты могут сообщить о травматической травме, заусеницах или трещинах вокруг ногтя, предшествовавших паронихии. Люди, кусающие ногти, подвергаются повышенному риску заражения другой инфекцией — Eikenella corrodens — во рту.
Паронихия может проявляться в 2 формах: острая инфекция, обычно бактериальная, или хроническое заболевание, чаще всего грибковое. В большинстве случаев клиницистам для постановки диагноза достаточно провести физический осмотр. Если есть какие-либо вопросы о возбудителе, могут потребоваться посевы.
В случае острой инфекции обычным виновником является Staphylococcus aureus, , но иногда может быть вовлечен Streptococcus pyogenes . При паронихии с абсцессом потребуется разрез и дренирование.
В случаях неосложненной паронихии без абсцесса клиницисты могут посоветовать пациентам замачивать инфекцию в теплой воде, ацетате алюминия (растворе Бурова), уксусе, хлоргексидине или повидон-йоде 3-4 раза в день. При более тяжелой паронихии клиницисты могут назначить пероральные антибиотики с грамположительным покрытием, такие как пенициллины, такие как амоксициллин / клавуланат. Цефалоспорин первого поколения, такой как котримоксазол или клиндамицин, может бороться с инфекцией и часто назначается в сочетании со стероидами для местного применения (бетаметсон).Пациентам также следует продолжать принимать ванны.
Варианты лечения хронической паронихии включают длительный курс пероральных противогрибковых препаратов, таких как кетоконазол, итраконазол или флуконазол, наряду с соответствующим мониторингом.
При обоих типах паронихии обучение пациентов может ускорить разрешение и предотвратить рецидив. Во всех случаях безрецептурные анальгетики могут помочь облегчить боль.
В дополнение к полному соблюдению режима лечения клиницисты должны напоминать пациентам о том, что они должны делать следующее:
â – º Не допускайте попадания пальцев в рот.
â – º Избегайте травм пальцев и раздражителей.
â – º Никогда не обрезайте ногтевую ленту или кутикулу.
â – º Держите их пальцы сухими (надевайте перчатки с хлопковой подкладкой или ботинки).
â – º Увлажняйте, если кожа становится сухой.
Инфекция пальцев
Если вы считаете, что у вас наблюдаются признаки инфекции кисти или пальца, включая отек и покраснение, выделения или гной, сильную боль или жесткость и лихорадку, обратитесь в центр Hand to Shoulder of Wisconsin в Аплтоне или Грин-Бей, штат Висконсин.Наша команда специалистов-ортопедов имеет опыт диагностики инфекций пальцев и рук и готова предоставить вам варианты лечения.
Инфекции пальцев (фелонии, паронихиальные инфекции и инфекции влагалища сухожилий)
Инфекция возникает, когда другой организм (бактерии) попадает внутрь организма и воспроизводит потомство. Организм часто называют паразитическим организмом или инфекционным агентом. Большинство организмов попадает в организм через открытые раны. Поскольку рука может быть легко травмирована во время повседневной деятельности, любая травма, связанная с открытой раной, позволяет проникнуть вредным организмам.Анатомия руки также может способствовать развитию инфекции из-за ее разрозненной структуры.
Инфекция кисти и / или пальца (рис. 1) может вызвать проблемы от легкой до серьезной даже после того, как инфекция была устранена. Инфекция может повлиять на скованность, упадок сил и тканей. Однако при раннем и эффективном лечении большинство инфекций можно устранить с помощью антибиотиков, покоя, подъема и других неоперативных мер. Неспособность лечить инфекции должным образом может привести к необратимой инвалидности или даже к потере пальца.
Рисунок 1: Зараженный палец
Симптомы инфекции
Симптомы инфекции могут включать:
- Боль и / или сильная пульсирующая боль
- Лихорадка от низкой до высокой
- Скованность при движении, которое может вызывать мучительную боль
- Отек и покраснение
- Дренаж или гной
В плечевом центре штата Висконсин мы предлагаем комплексное лечение распространенных инфекций верхних конечностей, включая лечение, но не ограничиваясь этим:
- Паронихия — инфекция пальца, поражающая ткань ногтевого сгиба; в первую очередь вызвано бактериальной инфекцией.
- Фелон — инфекция мягких тканей подушечки пальца.
- Целлюлит — это поверхностная инфекция, поражающая кожу и подлежащие ткани.
- Инфекция влагалища сухожилия (рис. 2) — инфекция, поражающая оболочки сухожилия, которые отвечают за сгибание или сгибание руки.
- Укушенная рана — во рту животного или человека могут быть обнаружены вредные бактерии, вызывающие развитие инфекции.
- Инфекция глубокого космоса — обычно тяжелая инфекция одной или нескольких глубоких структур кисти или пальцев, требующая хирургического дренирования.
Рисунок 2: Инфекция оболочки сухожилия
Диагностика и лечение
В плечевом центре штата Висконсин наши специализированные хирурги-ортопеды проводят тщательное обследование. Обзор истории болезни обсуждается вместе с физическим и визуальным осмотром.
При лечении инфекции (рис. 3) это будет зависеть от степени инфекции; с некоторыми ранними инфекциями можно справиться с помощью пероральных антибиотиков, в то время как для других может потребоваться внутривенное введение антибиотиков в условиях больницы.
Рисунок 3: Воспаленный и инфицированный палец
При лечении инфекции дренажем врач может назначить рентген, чтобы определить наличие инородного тела. Если присутствует инородное тело, часто предпринимаются шаги по его удалению хирургическим путем. Делается небольшой разрез, рана промывается для удаления мусора и инфицированного материала. Материал часто отправляют в лабораторию для тестирования, чтобы определить тип бактерий, вызывающих инфекцию. Врач назначает антибиотики и проводит послеоперационное наблюдение.В некоторых случаях инфекция может распространиться на другие части тела, что в конечном итоге может привести к ампутации части тела или смерти, если врач не лечит своевременно. Очень важно лечить раневые инфекции надлежащим образом. В некоторых случаях тяжелой инфекции могут быть введены внутривенные антибиотики для борьбы с тяжелой инфекцией крови (сепсис).
Реабилитация
Физиотерапевт или эрготерапевт выполнит практические методы, помогающие уменьшить и облегчить боль, сосредоточившись на восстановлении безболезненного диапазона движений.Может применяться укрепление мышц и уменьшение нагрузки на суставы с помощью скоб и шин. Такие методы, как ультразвук и тепло / лед, часто используются для облегчения боли, облегчения движения и контроля отека. Протоколы раннего реабилитационного лечения включают программу домашних упражнений для улучшения диапазона движений и восстановления функционального использования руки.